社会医療法人 将道会 総合南東北病院 院長 松島忠夫先生に聞く
総合南東北病院(岩沼市)とは
すべての患者さんの心の支えとなるトータルなメディカルサービス

社会医療法人 将道会 総合南東北病院 院長
松島 忠夫 先生
Dr. Tadao Matsushima
![]()
 |
【 専門科目/分野 】 |
【 役職等 】
日本脳神経外科学会評議員/日本脊髄外科学会認定医/宮城脳ドック研究会世話人/東北脊髄外科研究会世話人/宮城県リハビリテーション医療研究会世話人/宮城頭部外傷研究会世話人/宮城県対脳卒中協会評議員/岩沼医師会理事
*1999年「南東北病院」は「総合南東北病院」に病院名称変更
仙台空港から車で約15分という交通の便に恵まれた宮城県岩沼市の総合南東北病院は、仙台空港周辺市町の救急医療を担う中核的基幹病院です。内科、外科、脳神経外科、消化器科、循環器科、呼吸器科など22の診療科を有し、救急搬送患者数は年間2500件を数えます。
1985年の病院開設以来〝すべては患者さんのために〟の理念のもと、メディコンパスクラブ 渡邉一夫理事長とともに、〝救急医療の確立〟、〝高度医療の実践〟、〝高齢社会における安らぎの福祉〟を追求し実践してきたのが松島忠夫院長です。
専門は脳神経外科。顕微鏡下の精密な手術を得意とし、救急搬送される脳卒中患者さんの救命と回復、在宅復帰を支えてきました。
同時に、脊髄脊椎疾患のエキスパートとして、痺れや麻痺、痛みなどの症状をともなう頚や脊髄、腰などの低侵襲手術にも取り組んできました。
「日本人の死因トップのがん、そして寝たきりになる最大の原因である脳卒中を予防することは、健康寿命を長く生きるポイント」と松島院長は言います。
PET機器をいち早く導入し、脳卒中の予防にも力を注ぐ岩沼市総合南東北病院の現状と取り組みについて、松島忠夫院長にうかがいました。
総合南東北病院の歴史と現状
総合南東北病院は、1985年12月に開院しました。郡山市の総合南東北病院と同名であることからも分かるとおり、同じ病院グループの一つです。
宮城県岩沼市から救急対応と小児科救急を内容とする誘致を受けての出発でした。私は群馬大学から開院と同時に着任し、現在まで勤務しています。
私の専門は脳神経外科です。当初は医師の数も少なかったのですが、脳神経外科医は数年で8人の体制になり、脳卒中などの急性期から慢性期、維持期の医療と介護、福祉に注力してきました。
医療を取り巻く環境は国の方針に左右されます。地方都市の総合病院も例外ではありません。当院は二次救急の指定病院ですが、ベッド数も規制で増やせないのが実情です。
今後、医療費削減が国の目標に掲げられ、急性期のベッド数を減らすとなると、団塊の世代が後期高齢者を迎える2025年の医療介護がどうなるか、懸念されます。
その一方で、近隣の公立病院などでは経営状況が厳しくなっており、医師の確保にも苦労しています。
これからの医療がどうなるのか。病院経営も健全でないと、地域医療を支える責任を果たせなくなります。
当院は民間病院ですから、患者さんに求められる病院になるため、地域医療、診療科の充実、高度医療、リハビリ、予防医学などを実践し、今日に至っています。
東日本大震災の記憶と経験

当院は海岸から5キロほど内陸にありますが、平地が続くため、すぐ目の前の駐車場まで大津波が届きました。
雪がちらつく春先の寒い日で、地震直後から負傷者の救急搬送が殺到し、津波による低体温症の方の処置に追われました。幸いにも建物の損壊や、患者さんへの大きな被害はありませんでしたから、臨時にベッドを増設し、重傷者を受け入れました。病院スタッフ一同、通常診療が再開されるまでの3週間、必死でした。
停電、断水の上、電話も不通となり、交通機関も麻痺しました。夜、真っ暗な病棟には懐中電灯が灯され、その明かりを頼りに治療と看護を行いました。
ガソリンは底をつき、医薬品や水、食料などの不足は日々深刻になりました。
南東北グループ全体が震災で大変な時期でしたが、グループの支援体制が組まれ、首都圏から独自に医療物資などが届けられました。グループの力が震災時の病院医療を支えてくれたと言えるでしょう。
地域の皆さんや、メディコンパスクラブ会員の方からもご支援を頂き、心から感謝しています。
こうした災害時の記憶と経験は、将来に繋げていかなければなりません。
急性期・災害時医療の強化
震災後、当院では地域の救急医療や災害時医療に役立つ「モバイル映像転送システム」の開発、導入に力をつくしました。
これは、救急現場から携帯端末を用いて病院に患者情報を送信できるシステムです。病院は搬送前に患者の容体を確認し、現場での処置を具体的に指示したり、患者さんの受け入れ態勢をすみやかに整えることができます。昨年4月、名取市、岩沼市など2市2町を管轄する3つの消防本部に当院からこのシステムを贈呈し、現場での運用が始まりました。
このシステムの開発にあたったのは副院長の赤間洋一先生です。当院救急センターの所長で、救急隊員や医療従事者への指導的立場にありますが、赤間先生は倒れて意識のない患者さんの状態から適切な専門医の振り分けをしたり、薬物中毒の判断と処置、人工呼吸器の管理も行う救急医療のエキスパートドクターです。麻酔科も兼任し、当院だけでなく、地域の急性期医療にとって、なくてはならない存在です。
脳神経外科医が担う低侵襲の脊髄脊椎手術
脳神経外科医が脊髄脊椎の手術をすることを不思議に感じる方も多いでしょう。しかし、欧米では脳神経外科医が脊髄脊椎の治療も担います。
日本の脳神経外科医は、脳につながる神経に対して豊富な知識と、顕微鏡手術の精緻な技術を持ちます。
当院が脊髄脊椎手術で評価されるようになったのは、南東北病院グループが脳卒中の征圧に力を入れてきた結果、脳神経の専門医療体制が整備され、脊髄脊椎手術にも力を振り向けられるようになったという背景があります。事故などの救急時に脊髄脊椎への適切な対応を必要とする患者さんのニーズに応えることも求められていました。
現在、当院の低侵襲脊髄手術センターは、脊髄脊椎外科で多くの実績があります。センター長を務める水野順一先生も脳神経外科医であり、当院以外でも新百合ヶ丘総合病院などで手術を担当しています。

写真左:松島院長による顕微鏡下の脊髄脊椎手術の様子 写真右:岩沼市 総合南東北病院 外観
脳、脊髄脊椎手術とトータルなメディカルサービス
脳神経外科の仕事には、脊髄脊椎を含めた外傷や脳卒中などの救急対応があります。
脊髄脊椎の手術は、主に顕微鏡下で小さな切開で手術をしますから、体に優しく、回復も早い低侵襲手術です。
症例としては、脊髄損傷の頚椎骨折、胸腰部の骨折や、腰の脊柱管狭窄症、腰のヘルニア、頚椎症、後縦靱帯骨化症、腰椎圧迫骨折などがあります。手術の比率からすると、7割くらいが腰で、3割弱が頚、という割合です。
大きな病院でも脊髄の手術は弱いところが多く、周辺の病院や整形外科から患者さんの紹介が来ます。
脳卒中には急性期、回復期、慢性期などのステージがあり、それぞれの段階に応じた対応が求められます。
私は現在、過去に脳の手術をした患者さんの外来診療と、脊髄や腰の患者さんの手術を定期的に行っています。
外来では、再発予防の点からも患者さんの健康をトータルな視点から診ています。患者さんは皆それなりに高齢なので、高齢者に多い疾患やがんにも注意して、何かあればすぐに適切な診療科で対応します。血液検査などで健康をチェックし、歩行障害を引き起こす閉塞性動脈硬化症などにも気をつけて診療を行っています。
急性期医療と機能回復を支える切れ目のない医療の連携
近年は急性期だけという病院も増えていますが、当院はリハビリが充実しています。その理由は、患者さんが社会に復帰することを考えれば、急性期から命の危機を脱したあとの回復期、在宅でQOL(生活の質)を高めるような維持期のリハビリまで一貫して取り組むことが理想だからです。
維持期に入ると介護保険の適応になる方が多いですが、当院には老健施設、訪問診療、訪問リハビリ、訪問看護があり、PT(理学療法士)、OT(作業療法士)、ST(言語聴覚士)という専門スタッフが合わせて80人くらい働いています。リハビリの専門医は現在1人です。
国は急性期、回復期、慢性期と、機能分離の方向へ医療を再編していく考えのようですが、当院では急性期から在宅まで、ひとつの病院でチーム連携し、切れ目なく患者さんを治し、支えることを目指しています。
加齢と認知症について
私は高齢者の認知症についても診ています。脳卒中の慢性期の方には、認知症が早く増える傾向があるのです。加齢は自然なことですから、「認知症最大の危険因子は脳卒中」とも言えるので、これを予防したいと考えています。
脳卒中と認知症には、高血圧、脂質異常症、高尿酸血症、糖尿病など、血管の好ましくない状態という危険因子が重なっています。
ですから、血圧などに気をつけて生活習慣を見直していくことが認知症の予防として大事になります。
認知症の治療では、周辺症状と呼ばれる妄想や徘徊でこじれるケースが多いので、早めにケースワーカーや相談員が介入し、家族が望むところを考えていくことが求められます。
当院には、そうしたことをすべて院内で行える体制があり、経験豊富なスタッフが患者さんや家族の皆さんにきちんと向き合うように努めています。
脳ドック、PETがんドック脳卒中とがん予防への取り組み
未破裂の動脈瘤の早期発見は、脳卒中の予防につながります。脳の動脈瘤は、脳ドックなどで検査をすると、中高年で100人のうち2人から4人が見つかるとされています。
出血する前に見つかれば、動脈瘤の変化を観察して注意したり、手術やカテーテルを用いた血管内治療が可能な場合もあります。
検査をするなかで脳腫瘍がみつかることもあります。頚の血管の狭窄も見つかります。
PET(ペット)を用いたスクリーニングでは、無症状の早期がんも発見できます。もちろん100%見つかるということは現在の医療技術ではあり得ませんが、ほかの検査も合わせて可能な限り早期に発見することを目指しています。ごく小さながんを早く診断できれば、がんを治せる可能性が実際に高まるのです。
がん治療では、同じ南東北病院グループの南東北がん陽子線治療センター(福島県郡山市)も紹介しています。高度ながん治療に対する南東北病院グループとしてのアドバンテージは、とても高いと思います。
血管の危険因子を定期的にチェックアップすることが、
健康で長生きするためのポイント

継続して外来で患者さんを診ていると、ちょっとした相談からがんが見つかることもよくあります。
頚椎症の手術をした60代後半のある患者さんの場合は、定期的に外来に通っていましたが、あるとき、のどに軽い違和感を訴えました。手術からは大分経っているので、手術が原因とは考えられず、消化器科で検査をしましたが異常なし。耳鼻科でも異常なし。だけど違和感がある。そこで本人の意向でPET検査をしてみると、悪性リンパ腫が見つかりました。早い段階でしたから完治しました。
がんにならずにいる方は、やはり長生きすることが多いので、がんの早期発見につながるようなPETを定期的に受けるのはきわめて有効です。
加えて、いくら長生きしても著しく不健康という状態は避けたいわけですから、健康で長生きする、つまり健康寿命を長く保つよう、寝たきりになる原因トップの脳卒中は予防したい。脳ドックなどを利用したチェックアップと早期発見が大事だということです。
私たちは高血圧などの血管の危険因子をまとめて考えます。定期的にチェックをすれば、変化が捉えやすいわけです。自覚症状がないうちに検査をして対応するのがポイントです。あとは食べ物、喫煙、生活習慣の改善です。
外来診療では、総合診療科のように患者さんの相談を受けて、ホームドクターのような見守りをしています。ある意味でそれはメディコンパスクラブが理念とする医療コンサルトの中味そのものかもしれません。
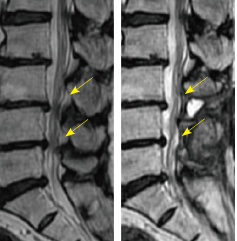
写真左:腰部脊柱管狭窄症の例(左・術前/右・術後)
症 例:腰部脊柱管狭窄症 70代 女性
主 訴:両下肢痛、間欠性跛行
既往歴:高血圧 内科通院中
経 過
・両側臀部痛、下肢痛で総合南東北病院受診。
・MRIでL3/4、L4/5 狭窄あり。内服治療を始めた。間欠性跛行(かんけつせいはこう)あり。
・その後も台所で立っていると10分くらいで苦しくなる。腰痛はない。歩くと両下肢の脱力が生じ腰から膝下まで痛む。
・休まないで歩ける距離100m。
・手術治療の希望あり。循環器科コンサルト。心臓カテーテル検査…全身麻酔の手術可能。
・手術施行。L3/4、L4/5 減圧術施行。術後リハビリ併用。間欠性跛行はなくなった。
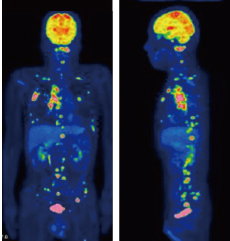
写真右:転移性頚椎腫瘍 PET-CT画像
症 例:転移性頚椎腫瘍 60 代男性
主 訴:左後頚部痛、肩痛(喫煙あり)
経 過
・左後頚部痛あり。近医受診、内服治療。
・ 2週間ほどして、総合南東北病院受診。頚部運動で右を向くと左後頚部、肩が痛む。四肢に異常なし。左頭頂部痛あり。
・頭部頚部CT検査…頭蓋内異常なし。頚椎CTで第一頚椎破壊性変化あり。
・頚椎腫瘍として検査をすすめる。
・腫瘍マーカー採血検査・胸腹部骨盤CT検査。
・多発病変 肺がんが原発病変。
・PET検査…全身性に転移性病変。頚椎も陽性。脊椎にも多発。

