南東北BNCT研究センター センター長
髙井 良尋 先生に聞く 夢のがん治療 BNCT(ホウ素中性子捕捉療法)とは
病院設置型BNCTによる世界初の実臨床を開始!

南東北病院グループ 一般財団法人 脳神経疾患研究所 附属 南東北BNCT研究センター センター長
弘前大学 名誉教授/元 東北大学大学院医学系研究科保健学専攻 教授
髙井 良尋 先生
Yoshihiro Takai M.D., Ph.D.
![]()
放射線治療科
● 放射線科専門医
● 放射線腫瘍学認定医
● 日本中性子捕捉療法学会認定医
【 所属学会 】
日本医学放射線学会/日本放射線影響学会/日本放射線腫瘍学会/日本癌治療学会/日本癌学会/日本頭頸部癌学会/日本小児がん学会/米国放射線腫瘍学会/日本肺癌学会/日本中性子捕捉療法学会/日本定位放射線治療学会
1976年 福島県立医科大学医学部卒業
1976年 東京大学医学部付属病院助手(放射線医学)
1977年 東京大学医学部医学科助手(放射線基礎医学)
1983年 東京大学大学院医学系研究科 修了
1983年 東北大学医学部医学科助手(放射線医学)
1984年 秋田県厚生農業協同組合連合会
平鹿総合病院放射線科放射線科科長
1985年 東北大学医学部医学科講師(放射線治療学)
1996年 東北大学医学部附属病院放射線部助教授
(放射線治療学)
2005年 東北大学医学部保健学科教授(放射線治療技術学)
2008年 東北大学大学院医学系研究科保健学専攻教授
(放射線治療学・放射線腫瘍学)
2010年 弘前大学大学院医学研究科放射線科学講座 教授
2016年 南東北BNCT研究センター センター長 現在に至る
BNCTとは、これまでの放射線治療とはまったく異なる原理に基づくがん治療法です。BNCTの日本語名は「ホウ素中性子捕捉療法」。がん細胞に特殊なホウ素薬剤を取り込ませ、エネルギーの低い中性子との反応を利用してがん細胞だけを内部から破壊する細胞単位の粒子線治療です。
南東北BNCT研究センターでは、2016年から進めてきたBNCTの臨床試験(治験)が終了、その結果をもって薬事承認、保険収載が行われ、2020年6月から世界ではじめて加速器型BNCTによる病院としての治療を開始しました。
現在のところ適応対象となるのは「切除不能な局所進行、または、局所再発の頭頸部がん」ですが、それ以外にも手術や従来の放射線治療では治療困難な進行がん、再発がんや、脳腫瘍に対する有効性が期待され、適応拡大への取り組みが進められています。
南東北BNCT研究センターを率いるのは、髙井良尋センター長。放射線治療の研究や臨床に長く携わり、日本中性子捕捉療法学会の会長も務められました。
「夢のがん治療」と呼ばれるBNCTの原理と特長、そして驚くべき治療効果について、髙井良尋センター長に分かりやすく解説していただきました。
がん細胞だけを破壊するBNCT(ホウ素中性子捕捉療法)とは
—BNCTとは、どのような原理で治療を行うのでしょうか。
BNCTとは、Boron Neutron Capture Therapyの略称で、日本語では「ホウ素中性子捕捉療法」と訳されます。
これまでの放射線治療が体の外側から放射線を照射するのに対して、BNCTはがん細胞だけを内側から死滅させます。従来の放射線治療とはまったく異なる原理に基づく粒子線治療と言うことができます。
特殊なホウ素薬剤(BPA)を点滴で体に投与すると、がん細胞に取り込まれて集積します。そこに中性子線を照射するとホウ素が核反応を起こし、発生した粒子線が、ホウ素薬剤を取り込んだがん細胞だけを破壊します(図1)。
BNCTは極めて低いエネルギーの中性子を用いるため人体への影響は少なく、また、発生した粒子線は細胞一個分のごく短い距離しか飛ばないため、正常な細胞は傷つけずホウ素を取り込んだがん細胞を選択的に破壊します(図2)。
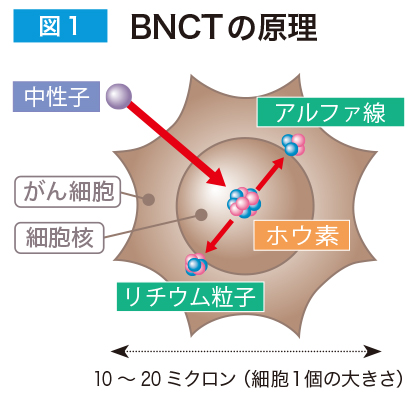
ホウ素を取り込んだがん細胞1個のなかで起きる反応を利用して、細胞単位のがん治療を行います。
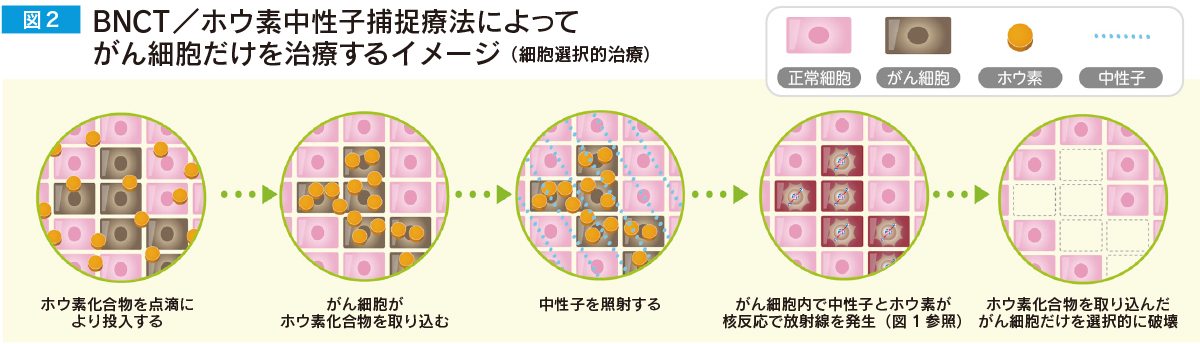
がん細胞に取り込まれたホウ素に、外部からエネルギーの少ない中性子を照射すると、ホウ素と中性子が核反応を起こし、細胞のなかでアルファ線(ヘリウム粒子の流れ)とリチウム粒子(原子核)に分裂します。アルファ線もリチウム粒子も飛ぶ距離は細胞1個分のおよそ10ミクロン以内であり、周りの正常な細胞を傷つけることなく、ホウ素を取り込んだがん細胞だけを治療できます。(図1参照)
放射線治療の進化とBNCTの歴史
—がん放射線治療は、ここ数十年で目覚ましい進化を遂げてきたと伺っています。そのなかでもBNCTの登場は、特に画期的と言えるのでしょうか。
放射線治療は、狙ったところだけに放射線を照射し、危険臓器への影響を低減して副作用を抑え、より安全かつ効果的な治療を実現する方向へ進化してきました。
今日普及している放射線治療は、OBI(On Board Imager)と呼ばれるシステムを用いて腫瘍の位置を確認しながら放射線を照射するのが主流で、画像誘導放射線治療と呼ばれます。腫瘍の位置をCTなどで把握しながら正確に放射線を照射するのです。これは私の専門のひとつで、世界ではじめての画像誘導装置を東北大学で開発しました。
こうした照射精度を高める技術、手法の開発や、化学療法の発展によって、今日の放射線治療成績は飛躍的に向上しました。陽子線(粒子線)治療も登場し、放射線治療はさらなる前進を遂げていますが、がん細胞だけを選択的に破壊するBNCTは、がん治療の歴史において画期的です。これまで治療困難とされてきたがんが治り、また、がん治療の進め方そのものが変わる可能性もあるのです。
—BNCTは最先端のがん治療として日本が世界をリードしていると伺いました。どのような歴史があるのでしょう。
BNCTのアイディアは、中性子が発見されて間もない1936年にアメリカで提唱されました。中性子の反応を利用して、がん細胞レベルの治療をしようという発想です。1950年代には原子炉を用いた臨床試験も行われましたが、期待されたような成果は得られず、アメリカでの研究は中断しました。
しかし、その研究は、アメリカから帰国した東京大学の故・畠中坦(ひろし)先生によって引き継がれます。畠中先生は、ちょうど私が放射線治療に活用するためのがん細胞動態に関心を抱き、東大大学院で放射線生物学の基礎研究に取り組んでいた頃、悪性脳腫瘍に対するBNCTの研究を行っていました。そのようなわけで、私はBNCTのことを知りました。もう45年も前のことです。
国内における研究はその後も持続され、1980年代にはホウ素薬剤BPAを用いたBNCTが悪性黒色腫に対して行われ、良い結果が得られたことから、日本における研究開発は活発化します。
当センターが世界ではじめて病院施設としてBNCTによる実臨床を開始できたことは、放射線治療の研究者として実に感慨深く、不思議な縁を感じています。
病院併設施設として世界ではじめての診療を開始
—BNCTが正式に医療として認められるにあたって、南東北BNCT研究センターで治験が行われたそうですね。
 BNCTが臨床医療として正式に承認されるためには、主に2つの技術をクリアする必要がありました。中性子を発生させるための原子炉に代わる安全な医療用装置の開発と、がん細胞に効果的に集積されるホウ素薬剤(BPA)の精製です。
BNCTが臨床医療として正式に承認されるためには、主に2つの技術をクリアする必要がありました。中性子を発生させるための原子炉に代わる安全な医療用装置の開発と、がん細胞に効果的に集積されるホウ素薬剤(BPA)の精製です。
これらの研究開発が国内で進んだことを受けて南東北BNCT研究センターのプロジェクトが立ち上げられ、弘前大学で医学研究科放射線科学講座の教授職を務めていた私がセンター長に就任することになります。
当センターでは、BNCTの治療機器(病院設置型加速器)と、BNCT用ホウ素薬剤(BPA)の安全性・有効性を確認する第Ⅱ相臨床試験(企業治験)を行いました。
治験の対象は「切除不能な再発の頭頸部がん」と、「再発悪性神経膠腫」という脳腫瘍(注1)です。ともに治すのが極めて難しく、ほかに治療法のないような症例も数多くありましたが、治験の成績は非常に良好なものでした。
長くがん治療に携わってきた放射線腫瘍医の視点から見ても、BNCTは驚異的です。根治性が高く、QOL(クオリティ・オブ・ライフ)とのバランスも良好で、理想的ながん治療と言えます。
当センターでの治験は2016年から開始して2018年に終了しました。その結果、頭頸部がんに対して2020年6月から保険収載となり、世界ではじめてBNCTが正式に医療として認められることになります。
こうして、細胞選択的(注2)な「夢のがん治療」BNCTは現実のものとなりました。当センターでは、2020年6月からBNCTによる一般診療を世界ではじめて開始しています。
(注1) 脳腫瘍については、再発悪性脳腫瘍(再発膠芽腫)に対して京都大学原子炉実験所と共同で治験を行い、国の承認を得るための手続きが進められています。
(注2) 細胞選択的とは、正常細胞を傷つけず、ホウ素を取り込んだがん細胞だけを破壊する細胞単位の治療を意味します。
現在の適応対象は治療困難な頭頸部がん
—どのようながんが、BNCTの治療対象になるのでしょうか。
現在のところ、BNCTの治療対象となるのは「切除不能な局所進行、または、局所再発の〝頭頸部がん〟」です。頭頸部とは、顔面などの頸から上の領域で、脳や眼を除いた部分です。
そのうち、BNCTの治療対象となるのは、〝表在性〟と呼ばれる体の表面から比較的浅いところにあるがんです。BNCTが治療に用いる中性子線は、体表から6㎝程度の深さまでが有効に届く範囲であり、その範囲内が治療対象になるわけです。頭頸部で6㎝の深さですから、かなりの場合は届くとも言えます。
BNCT(ホウ素中性子捕捉療法)の治療成績は驚異的です
ほかに治療法のない患者さんの半分で、がんが完全に消失しました
ほかに治療法のない頭頸部がんで7割を超える奏効率
—BNCTの治療効果について伺えますか。
頭頸部がんの治験では21例、その後の一般診療では、これまでに70例を超えるBNCTを行ってきました。
そのうち90日以上観察できた患者さんの経過を見ると、BNCT以外ほかに治療法のなかった患者さんの実に半数で腫瘍が完全に消失していました。
完全奏功が50%、部分奏功を合計した全体の奏効率は70%を超えています(注3)。ほとんどが手術や通常の放射線治療、化学療法で治療ができない局所進行・再発症例でしたから、これは驚異的な数字です。
患者さんのなかには、10年前くらいに喉頭がんの放射線治療をして、同じ照射野のなかに、下咽頭がん、中咽頭がんができたケースもあります。BNCTで、がんはきれいになくなりました。
(注3) 奏効率とは、がん治療の効果を示す指標。治療患者総数に対してがんが縮小もしくは消滅した患者数の割合で示します。
がんが完全に消失した状態が完全奏効(CR)、がんが全体の30%以上消失した状態が部分奏功(PR)です。
BNCTによる治療1ヵ月後にがんが溶けるように消える
—具体的な治療例をご紹介ください。
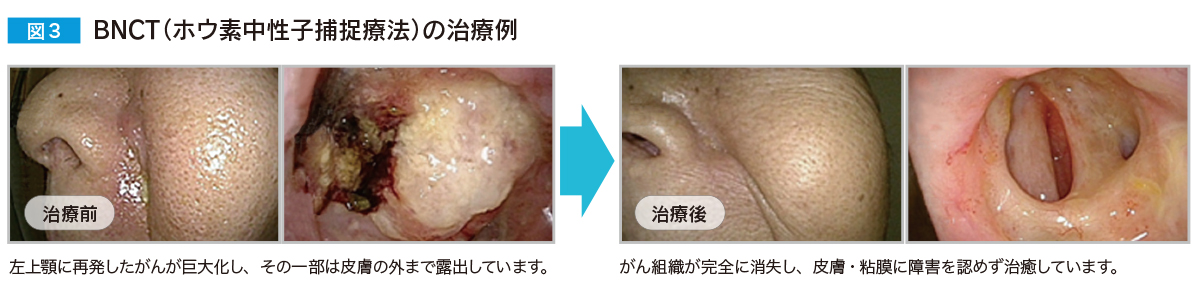
治験の第2例目をご紹介します。外耳道がんの再発症例で、化学放射線療法後に再発し、BNCTを行いました。ほかに治療法のない症例でしたが、BNCTの治療後2週間ほどでがんは溶けるようになくなり、約1ヵ月後にはきれいに治りました。患者さんは現在も元気にしています。図3に示した再発上顎歯肉癌の症例でも、きれいにがんがなくなっているのが分かると思います。
ですから、治り方もこれまでの放射線治療とは次元が違うと言えます。私は放射線治療の研究と臨床に40年携わってきましたが、そうした治り方ははじめての経験です。
BNCTの特長—生物学的効果
—BNCTは、通常の放射線治療と比べてがんを治す力が強いのでしょうか。
BNCTは、個々の細胞の内部で行う重粒子線治療と表現することができます。
その特長のひとつは、がんを殺傷する力の強さです。放射線医療には生物学的効果比(RBE)と呼ばれる放射線の生物に対する効果の強さを表す指標があるのですが、通常のX線を1とすると、BNCTはホウ素の集積した腫瘍では3・5〜4という値になります。とても高い治療効果を持つのが分かるかと思います。
さらに、細胞の遺伝子はDNA2本の鎖でできていますが、その2本を同時に切断する力が強いのもBNCTの特長です。
つまり、がん細胞のDNAは修復されずに死滅する、すなわち〝治る〟効果がとても高いと言えるでしょう。
従来の放射線治療に比べ副作用を軽減
—BNCTの副作用は比較的少ないそうですね。
頭頸部がんを放射線で治療する場合、副作用としてだ液腺の腫れや痛み、吐き気、粘膜炎、味覚障害、脱毛などが生じることがあります。BNCTでも同様の副作用は起こり得ますが、これまでの症例からは、通常の放射線治療よりも軽度であることが示されています。
たとえば脱毛です。普通の放射線治療で頭部に根治的照射を受けると放射線皮膚炎を起こし永久脱毛となってしまいますが、BNCTでは皮膚炎はほどんど起こらず、脱毛のみが認められます。しかしながらほとんどの場合再び髪が生えてきてきれいに元に戻ります。
BNCTは1回の照射で完了
—これまでの放射線治療は複数回照射を行いましたが、BNCTは1回の治療で終了するのでしょうか。
基本的に治療そのものはたった1回です。治療(照射)時間も40〜50分にすぎません。
ただし、治療の流れは一様ではなく、かなり複雑です。医師、看護師、物理士、技師など、複数のスタッフがチームをつくり、患者さんごとに治療プランを検討します。治療する際の患者さんの姿勢や頭部の固定の仕方も最良の状態になるよう調整しますが、この一連の作業に2〜3時間を要します。治療時にはこの作業で作成された固定具を用いて患者さんのセットアップを行います。

BNCTの治療イメージ
がん治療のパラダイムシフト
—BNCTの登場によって、がん治療の進め方や考え方も変わる可能性があるのでしょうか。
頭頸部がんの再発症例に対して、これまでの治療では手の施しようがなかったケースでも、BNCTなら治療可能になることが示されました。これは、がん治療にBNCTが加わることによって、3度の根治的治療が可能になることを意味します。手術や化学療法後、あるいは、通常の放射線治療を行って再発し、従来の治療法では副作用が強くなりすぎるため根治的治療ができなくなってしまったがんでも、治療できるということです。
将来は、最初にBNCTによる先行治療をして、残ったところを手術や化学放射線療法、あるいは、ピンポイントの陽子線治療を行うような治療戦略も考えられます。すなわち、BNCTはがん治療のやり方そのものを根本的に変える可能性があるのです。がん治療のパラダイムシフトと言えます。
実現までには多くのプロセスが必要であり、やるべきことはたくさんありますが、これからも研究や治験などを重ねていきたいと考えています。
今後の展望について
—BNCTの治療対象となるがんは、今後拡大されていくのでしょうか。
現在のところBNCTの治療対象となるのは頭頸部領域の「切除不能な局所進行、または、局所再発の〝頭頸部がん〟」です。
しかし、体表から浅いところにあってBPA薬剤を取り込むがんは、理論的には治療可能です。将来的には「悪性脳腫瘍」も治療できるようになるでしょう。「悪性黒色腫」「血管肉腫」に対する治験も他施設で進められています。
正常組織のなかにしみこむように拡がるような腫瘍は、がん細胞だけを破壊するBNCTでなければ治療困難です。今後、適応範囲は拡大していくでしょう。
難治性がんで苦しむ多くの患者さんにとって、BNCTは大いなる福音になると確信します。今まであきらめていたようなケースでも、BNCTなら治る可能性があります。決してあきらめないでください。

一般財団法人 脳神経疾患研究所 附属
南東北BNCT研究センター
住所/福島県郡山市八山田七丁目10番地
南東北BNCT研究センターは、南東北病院グループの中心施設「総合南東北病院」(福島県郡山市)の敷地内にあり、「南東北がん陽子線治療センター」と隣接しています。
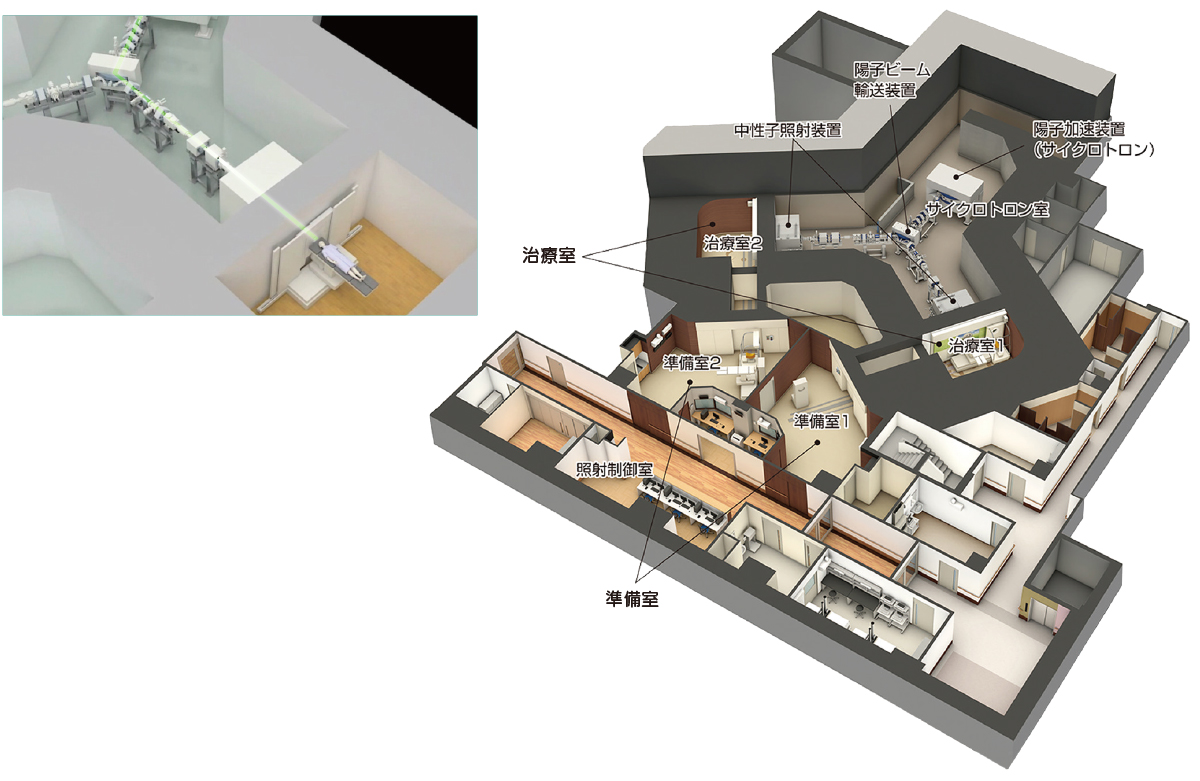
加速器とビーム輸送系イメージ(下図 左)と
南東北BNCT研究センターフロア概略図(左図 右)
加速器で光の速さの約25%に加速された陽子ビームは、治療に最適なエネルギーを持つ熱中性子に変わり、腫瘍部分に照射されます。
南東北BNCT研究センター地下1階の治療エリアには治療室が2室あり、効率良く運用できる体制です。